Ce înseamnă diagnosticul de demență?
Pentru profesioniștii din domeniul sănătății, diagnosticul de demență înseamnă identificarea unei condiții anormale de sănătate- de obicei o boală cronică a creierului - care explică simptomele persoanei. Diagnosticul reprezintă o condiție prealabilă, o justificare și un ghid pentru tratament și îngrijire pentru care se acordă dreptul la o recompensare financiară. Pentru orice persoană diagnosticul de demență este un verdict despre prezentul și viitorul său, ce are potențialul de a schimba profund nu numai propria viață, ci și pe a celor din jur. Prin urmare, diagnosticul de demență necesită abilități profesionale ridicate, evaluări complete și precise, precum și prudență și vigilență. Trebuie comunicat cu compasiune și acompaniat întotdeauna de opțiunile de tratament disponibile.

Ce simt persoanele cu demență referitor la diagnostic?
Din perspectiva persoanelor cu demență diagnosticul reprezintă atât o povară, cât și o ușurare. El este martorul unei boli cerebrale progresive severe, ce poate fi încetinită, dar nu și vindecată. Pe de altă parte, diagnosticul este o tranziție de la incertitudine, înțelegere și îngrijorare, la tratament și asistență. Instituirea diagnosticului demenței este un proces complex și îndelungat. Majoritatea persoanelor cu demență și cei mai mulți îngrijitori preferă să li se comunice diagnosticul. Motivele principale sunt date de oportunitatea de a își planifica viața, de a primi tratament, de a obține informații și de a dobândi strategii de coping. Cu toate acestea, în realitate aproximativ jumătate din numărul persoanele cu demență sunt diagnosticate, restul neavând oportunitatea de a fi consultate corect și eficient.
De ce este important diagnosticul?
Diagnosticarea timpurie și corectă este importantă din mai multe motive. Diagnosticul oferă o explicație pentru semnele și simptomele care ar putea fi îngrijorătoare sau care tulbură individul și familia acestuia. De cele mai multe ori în urma comunicării diagnosticului se constată o ușurare datorată înțelegerii simptomelor precum: schimbări în cognitive, în desfășurarea activităților zilnice, în comportament sau la nivelul personalității.

Unele cauze ale demenței sunt parțial sau complet reversibile dacă sunt identificate din timp și tratate în mod adecvat (de exemplu, deficite de vitamine sau hormoni, hidrocefalie sub presiune normală, sângerare intracraniană). O serie de alte afecțiuni medicale care agravează demența sau îi accelerează cursul (de exemplu, depresia, tensiunea arterială crescută, diabetul, anomaliile metabolismului lipidic, bolile de inimă) pot fi tratate în mod eficient.
Cel mai important este faptul că diagnosticul reprezintă o condiție prealabilă și necesară oricărei intervenții de tratament și îngrijire ulterioare, precum și pentru stabilirea unui plan individual de asistență. Prin urmare, diagnosticul trebuie să fie cuprinzător și trebuie să depășească evaluarea simptomelor, incluzând nevoile individuale, preferințele, riscurile, resursele și sprijinul disponibil. Diagnosticul oferă timp persoanelor cu demență și familiilor lor pentru planificarea viitorului în mod corespunzător.
Un alt rol al diagnosticului este de a permite accesul la beneficii sociale și financiare (de exemplu, asigurări de sănătate sau sociale, permis de dizabilitate/handicap) și de consiliere și asistență. Chiar dacă în prezent nu este nevoie de asistență, este important să știm ce fel de ajutor este disponibil.
Cine pune diagnosticul?
De obicei, medicii generaliști (GP) reprezintă primul punct de contact pentru persoanele suspectate de demență. Folosind teste scurte și chestionare, medicii generaliști pot efectua o evaluare inițială a abilităților cognitive, a activităților zilnice și a comportamentului. De asemenea, medicii sunt în măsură să identifice sau să excludă cauze fizice sau factori care contribuie la demență (de exemplu, boli cardiace sau pulmonare, boli infecțioase, diabet, tulburări ale metabolismului lipidic, deficiențe de vitamine sau hormoni).
Specialiștii incluzând neurologi, psihiatri, neuropsihologii și geriatri aplică instrumente și tehnologii de diagnosticare mai sofisticate (teste neuropsihiatrice, analize LCR, imagistica creierului) pentru a detecta stadii prodromale și ușoare ale demenței și să facă distincția între cauzele demenței (de exemplu, boala Alzheimer, degenerarea frontotemporală, boli cerebrovasculare). De asemenea, specialiștii pot să revizuiască și, eventual, să schimbe diagnosticul în urma monitorizării.
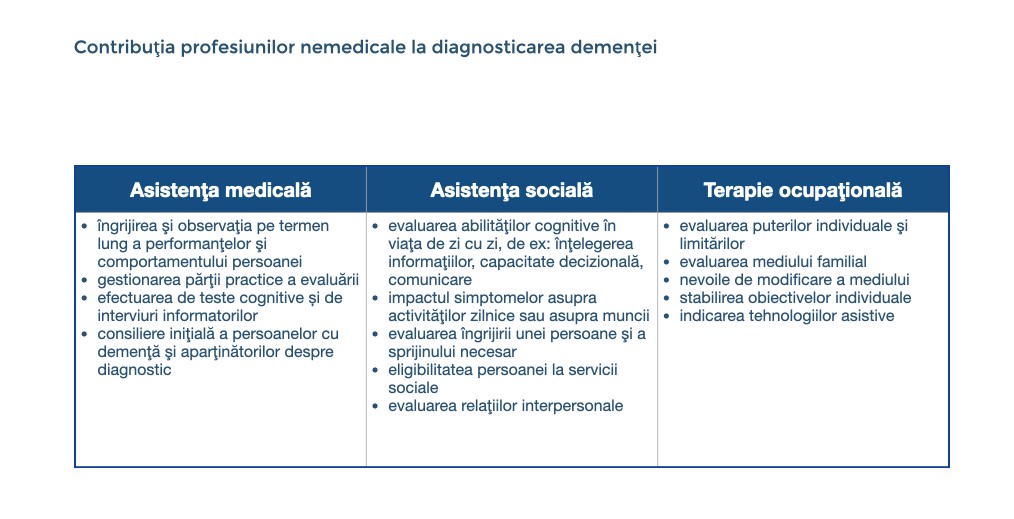
În mod tradițional, diagnosticul de demență este pus de către medici. Cu toate acestea, alte grupuri profesionale pot contribui foarte mult la diagnostic prin furnizarea de informații valoroase, de ex. g. asistente medicale, asistenți sociali, terapeuți ocupaționali și kinetoterapeuți.

Cum se pune diagnosticul?
Diagnosticarea demenței nu începe în cabinetul medicului. Adesea, membrii familiei, prietenii sau colegii de serviciu observă că ceva nu este în regulă sau s-a schimbat cu mult înainte ca persoana să solicite îngrijiri medicale. Prin urmare, sensibilizarea publicului cu privire la demență și destigmatizare sunt esențiale pentru diagnosticarea în timp util.
Procesul de diagnostic poate fi împărțit în patru etape:
Pasul unu: Cineva trebuie să recunoască schimbările abilităților cognitive, a performanței funcționale, a comportamentului sau a personalității. Această persoană poate fi individul sau membrii familiei, prietenii sau colegii de la serviciu.
Pasul doi: verificarea modificărilor folosind interviuri și teste.
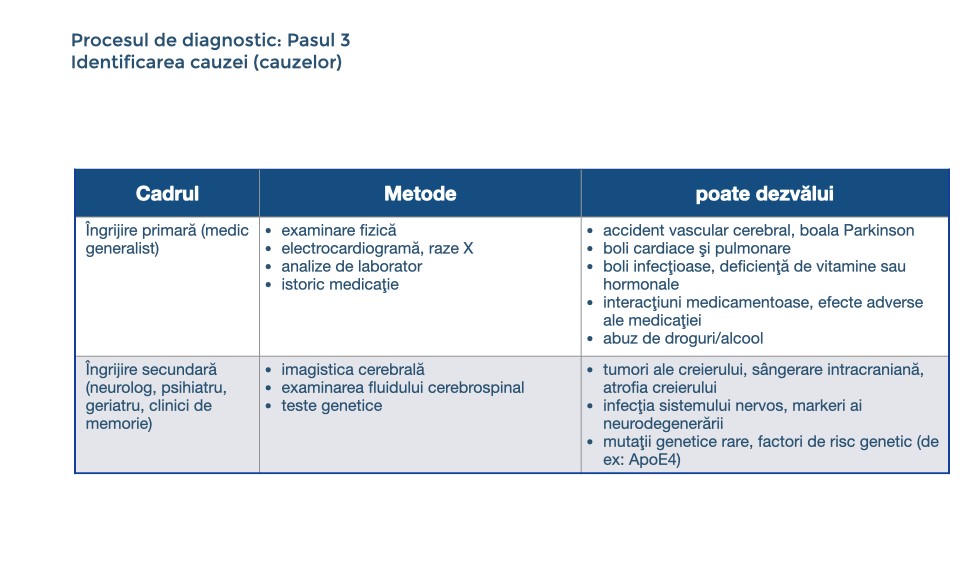
Pasul trei: Identificarea cauzei (cauzelor) folosind examinare fizică, examene de laborator, examinarea lichidului cefalorahidian (puncție lombară), imagistică cerebrală, șiîn cazuri selectate, testare genetică.
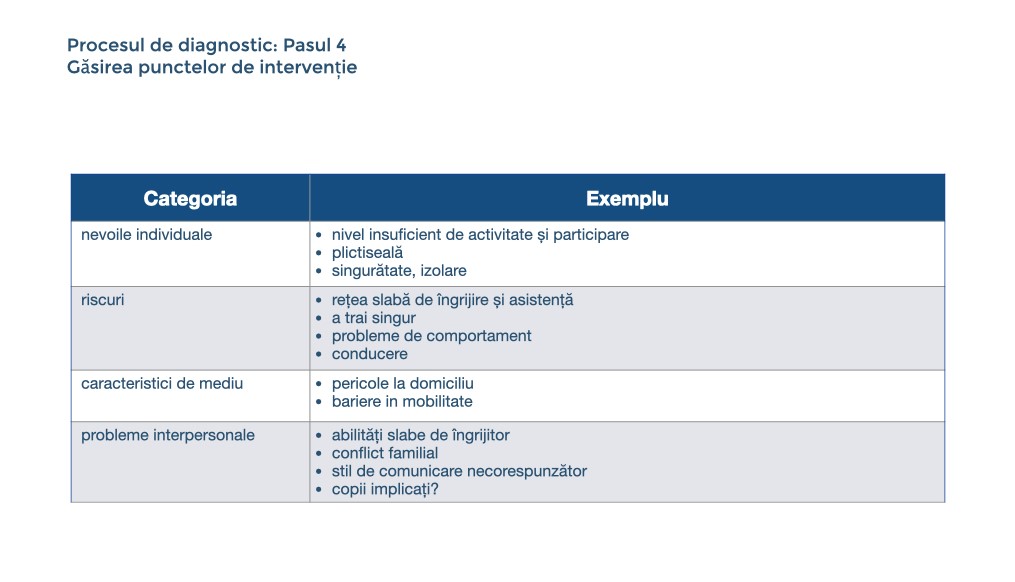
Pasul patru: Găsirea punctelor de intervenție în ceea ce privește tratamentul farmacologic și non-farmacologic, suport și modificarea mediului - luând în considerare nevoile, preferințele, resursele și sprijinul persoanei.
Procesul de diagnostic, pasul 1: Detectarea modificărilor la nivel cognitiv, în activitățile zilnice și/sau comportament

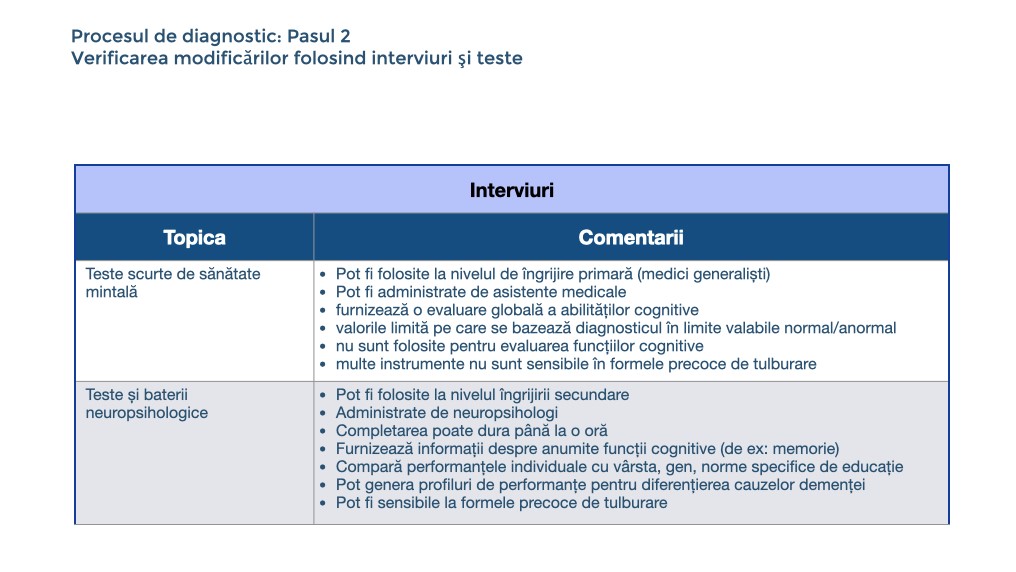
Procesul de diagnostic, pasul 2: Verificarea modificărilor folosind interviuri și teste
Testarea cognitivă este necesară pentru a evalua în mod obiectiv gradul și tipul deficienței cognitive. La nivelul îngrijirii primare, ar trebui efectuat un scurt examen de sănătate mentală. Este posibil să nu fie suficientă o scurtă examinare pentru a oferi un diagnostic corect. La nivelul îngrijirii secundare, trebuie efectuate teste neuropsihologice exhaustive de un (neuro)psiholog. Pentru evaluarea diferitelor domenii congnitive sunt disponibile instrumente valide și cu un grad înalt de fidelitate.
Testarea neuropsihologică
Pentru instituirea diagnosticului, testarea cognitivă ar trebui să ofere dovezi ale unei performanțe mai scăzute într-unul sau mai multe domenii cognitive cum ar fi de așteptat pentru vârsta, sexul și mediul educațional al persoanei. Dacă sunt disponibile evaluări repetate, ar trebui să fie evidentă o scădere în timp a performanței rezultatelor la teste.
Testarea cognitivă ar trebui să ofere dovezi că performanța este mai redusă într-unul sau mai multe domenii cognitive decât ar fi de așteptat date fiind vârsta, genul și nivelul de educație ale persoanei. Declinul în performanța la test ar trebui să fie evident în urma testărilor repetate.

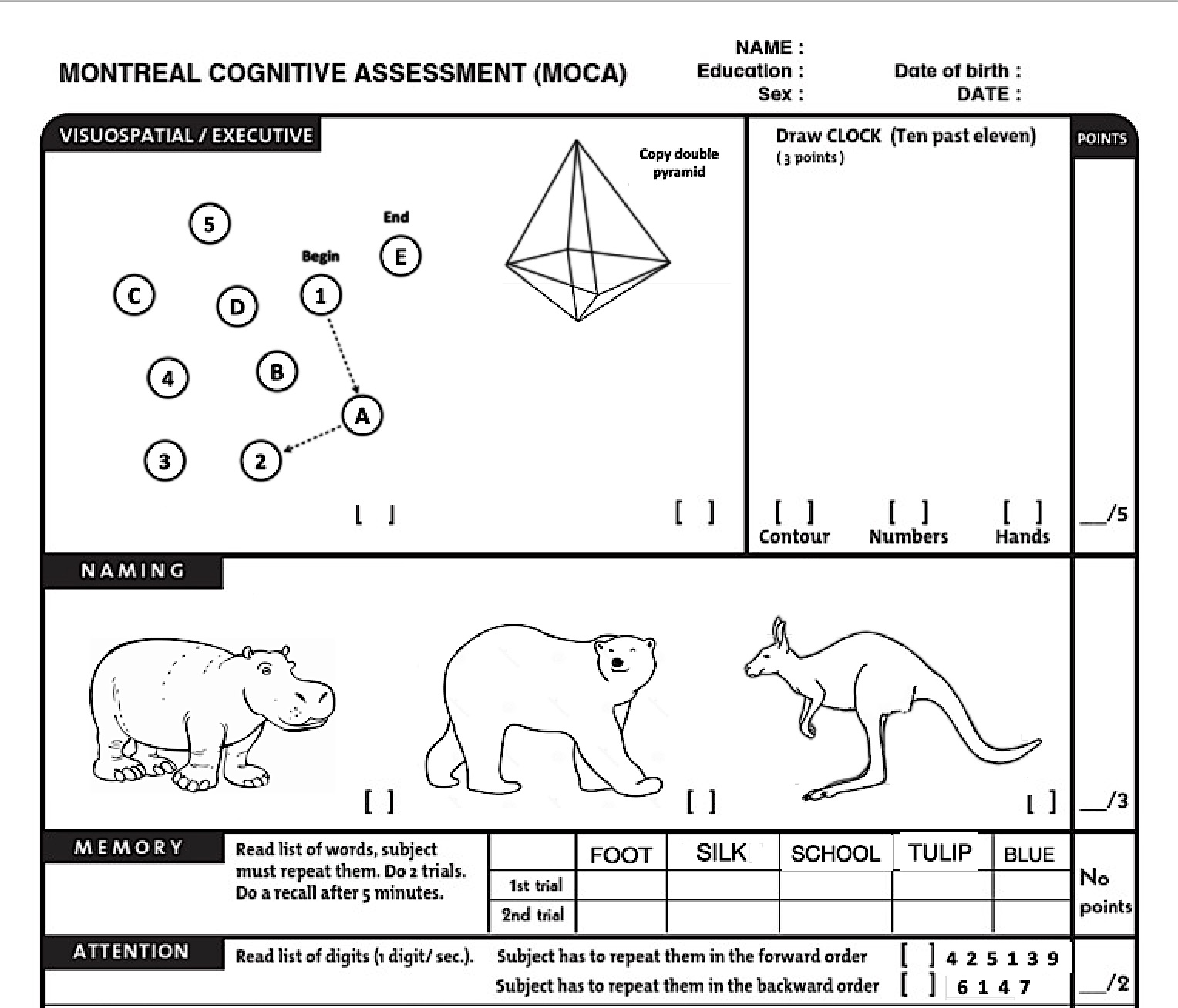
Montreal Cognitive Assessment (MoCA) este un test de abilitate cognitivă scurt, dar acurat. Evaluează funcțiile vizuospațiale și executive, memoria, atenția, limbajul, gândirea abstractă și orientarea. Imaginea de mai jos ilustrează aspectul MoCA. Nu este nici testul real și nici complet. Activitățile cotidiene și schimbările comportamentale pot fi evaluate folosind scale observaționale standardizate și interviuri cu îngrijitorii.

Odată stabilită deteriorarea abilităților cognitive, a funcționării cotidiene și / sau a comportamentului, trebuie identificată cauza sau cauzele din subsidiar. Uneori, istoricul și patternul domeniilor cognitive afectate sau neafectate oferă indicii. Examinarea fiziologică oferă informații despre tulburările neurologice cum ar fi boala Parkinson sau AVC și este utilă în detectarea factorilor fizici care afectează cogniția, cum ar fi pierderea auzului sau a vederii. Analizele de laborator de rutină sunt necesare pentru a evidenția sau exclude bolile metabolice (ex. diabetul), infecțiile (ex. borrelioza) și deficiențele de vitamnine sau hormonale. În fluidul cerebrospinal, concentrațiile anumitor proteine pot fi măsurate (în special beta amiloidul și tau). Acestea sunt folosite pentru a identifica boala Alzheimer și a o diferenția de alte neurodegenerescențe. Există mai multe modalități imagistice, inclusiv imageria prin rezonanță magnetică (RMN) și tomobrafia cu emisie de pozitroni (PET). Aceste tehnici demonstrează schimbările structurale ale creierului, anormalitățile vaselor de sânge, nivelul regional al activității celulelor nervoase și mai recent și dispunerea a două proteine în creier. Testele genetice sunt folosite în cazuri rare unde demența apare în istoricul familial pentru a idnetifica erorile genetice eritabile (mutațiile).
Procesul de diagnostic, pasul 3: Indentificarea cauzei(cauzelor)

Ultimul pas al procesului de diagnosticare este identificarea circumstanțelor individuale modificabile care pot fi țintite prin intervenții farmacologice, non-farmacologice și de mediu ca parte a planului individual de tratament. Scopul este de a maximiza calitatea vieții pentru persoana cu demență, de a minimiza riscurile, a preveni crizele și a întări rețeaua de îngrijire.
Procesul de diagnostic, pasul 4: Găsirea punctelor individuale de intervenție